Ekspertsykehuset
Langvarige bekkenleddsmerter - operasjon eller ikke?
Ved Ortopedisk avdeling på Oslo universitetssykehus, Rikshospitalet, har det de siste årene pågått en placebo-kontrollert studie for å undersøke om mini-invasiv (en type operasjon som er mer skånsom mot vev og muskler) bekkenleddsavstivning var bedre enn liksom-kirurgi hos pasienter med langvarige bekkenleddsmerter.
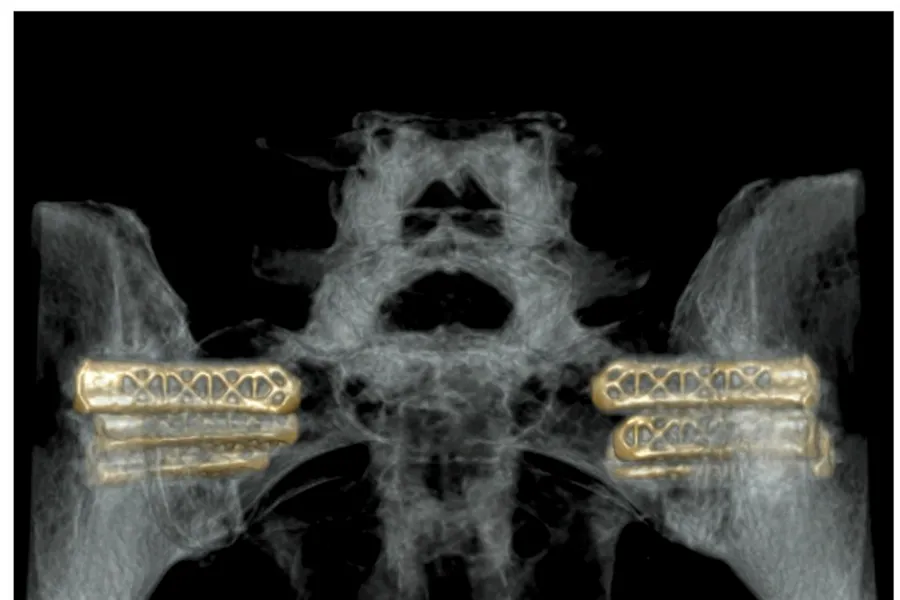
Foto: Courtesy of Radiologisk avdeling, Oslo universitetssykehus (OUS), Rikshospitalet.
Behandling av bekkenleddsmerter er krevende og utfordrende. Mange har prøvd flere ulike behandlingstiltak uten å bli bedre. På tross av at bekkenleddet har svært liten bevegelse er det en mulighet å stive av leddet i håp om å få mindre smerter og økt funksjonsevne.
Ønsket å vite mer om eksisterende tilbud til pasientene
Tidligere var denne typen operasjon et stort og omfattende inngrep, med risiko for komplikasjoner og det krevde lang rehabilitering for pasienten.
Tidlig på 2010-tallet kom det nye operasjonsmetoder som gjorde inngrepet mindre og rehabiliteringstiden etter operasjonen vesentlig kortere.
Risiko for komplikasjoner ble også vesentlig redusert. Internasjonalt førte den nye metoden til at mange flere ble operert enn tidligere. Da det imidlertid ikke var forsket nok på effekten, lurte vi på om det var riktig å tilby denne operasjonen til pasienter?
Dette ønsket vi å finne svar på.

Foto: OUS.
Operasjon av bekkenledd
Når en skal stive av bekkenleddet lages det et lite snitt i huden og det settes inn to eller tre implantater som stiver av bekkenleddet bak. Det fantes to tidligere forskningsprosjekter som viste at denne typen inngrep hadde god effekt på å redusere smerter og bedre funksjonsevnen.
Dette gjorde at mange ønsket å tilby denne behandlingen til pasientgruppen. Det finnes imidlertid mye kunnskap om at mange typer kirurgi kan påvirkes av en placeboeffekt.
En placebo-effekt betyr at det er andre ting enn selve inngrepet som påvirker resultatet. Det å bli godkjent for operasjon kan endelig gi en anerkjennelse for sin tilstand og videre føre til store positive forventninger.
Kanskje opplever en også at venner og familie tar en mer på alvor når en skal opereres, alle disse tingene kan altså påvirke resultatet av det kirurgiske inngrepet.
Foto: Shutterstock.
I kirurgiske studier bruker man liksom-kirurgi som betegnelsen for å beskrive den kirurgiske behandlingen pasientene som trekkes til placebo-gruppen får.
Siden det var usikkert om de gode resultatene med avstiving av bekkenledd skyldtes selve implantatet som settes inn eller om det også var en bidragende placeboeffekt ville vi gjennomføre en såkalt placebo-kontrollert studie. Målet med studien var å finne ut om ekte kirurgi var bedre enn liksom-kirurgi.

Foto: Shutterstock.
Hvordan ble studien gjennomført?
Vi inviterte pasienter til å delta i vår forskningsstudie. Halvparten av pasientene fikk operert inn tre implantater i bekkenleddet og den andre halvparten fikk kun det lille snittet i huden (liksom-kirurgi).
- Alle pasientene fikk skriftlig og muntlig informasjon om studien og signerte et samtykke før de ble med i studien. Viktig i en slik studie er at pasienten og forskeren ikke skal vite om de har fått satt inn implantat eller ikke. Dette kalles en dobbelt blindet studie.
- Alle pasienter ble gjort klar til operasjon, de fikk narkose og snittet i huden ble laget. Kirurgen trakk lodd (randomisering på en databasert løsning) om pasienten skulle få implantat eller ikke. På pasientene som ble trukket til liksom-kirurgi ble snittet sydd igjen og de som ble trukket til implantater fikk satt dette inn. Det var kun kirurgen som visste hvilke pasienter som hadde fått hvilken behandling.
- Alle lå like lenge i narkose og fikk samme oppfølging før og etter operasjonen. På den måten kunne vi sammenligne resultatet hos pasientene og bli tryggere på effekten av inngrepet.
- Alle fikk beskjed om å bruke krykker i 4-8 uker etter operasjonen. Deltakeren kom til kontroll 3 og 6 måneder etter inngrepet. Ved hver kontroll ble deltakeren undersøkt, gjennomførte forskjellige tester og fylte ut spørreskjemaer om smerter, fysisk funksjon og livskvalitet, samt bruk av medisiner, arbeidsstatus og hvor fornøyd de var med operasjonen.
- Etter gjennomført 6 måneders kontroll fikk deltakerne vite om de hadde blitt avstivet i bekkenleddet eller ikke. De pasientene som hadde fått liksom-kirurgi (placebo), fikk da tilbud om å sette inn implantater dersom de fortsatt hadde smerter.
Til sammen deltok 63 pasienter med langvarige og betydelige bekkenleddsmerter. De ble grundig undersøkt i forkant og hadde prøvd mye annen behandling før de deltok. Studien ble gjennomført på Oslo Universitetssykehus og Karolinska Institutet, Stockholm.
Hva ble resultatet?
- 63 pasienter deltok i studien, 59 av disse var kvinner, 20 av dem var i full jobb
- Gjennomsnittsalder var 45 år (26-63)
- 32 pasienter ble trukket til implantat (implantatgruppen)
- 31 pasienter ble trukket til liksom-kirurgi (placebo)

Foto: Shutterstock.
Etter seks måneder rapporterte pasientene:
- Pasientene i implantatgruppen hadde en gjennomsnittlig nedgang av smerte på 2,6 smertepoeng. Dette ble målt på en skala fra null (ingen smerte) til 10 (helt uutholdelig smerter).
- I liksom-kirurgi gruppen var det en reduksjon på 1,7 poeng, som er en betydelig nedgang det også. Da man sammenlignet gruppene med statistiske metoder fant man ut at det ene poenget forskjell i smerteskår ikke var nok forskjell til å bevise at implantatkirurgi var bedre enn liksomkirurgi med tanke på å redusere smerte i leddet.
Vi undersøkte også om den fysiske funksjonen og helse relatert livskvalitet ble påvirket av inngrepet. Det var en liten bedring i begge gruppene også her, men ikke nok til å bevise at kirurgi var bedre enn liksom-kirurgi.
Da vi spurte pasientene om de hadde hatt noen effekt av inngrepet svarte 45% av de opererte at de var bedre eller mye bedre enn før operasjonen. Dette var til sammenligning 31% i liksom-kirurgigruppen.
Dessverre så vi at så mange som 38% i kirurgigruppen ikke hadde hatt noen effekt av inngrepet og var verre. Det samme tallet i liksom-kirurgi-gruppen var 21%, men i denne gruppen var det flere som hadde uendret status.
Konklusjon
Denne placebo-kontrollerte studien viste at kirurgi for bekkenleddsmerter ikke var bedre enn liksom-kirurgi (placebo). Studien viser at det er en stor placebo-effekt ved avstivning av bekkenleddene. Noen pasienter blir bra og fornøyd etter inngrepet, andre har ingen effekt og noen få blir dessverre verre.
Den store utfordringen er å i forkant finne ut av hvem som kan ha nytte av operasjon og ikke. Målet for fremtiden må være å få et bedre grunnlag til å velge ut de pasientene vi mener kan ha effekt av inngrepet.
På Oslo universitetssykehus, Rikshospitalet, har vi ikke sluttet å gjøre disse operasjonene. Etter kontinuerlig og langvarig forskning, der denne studien er en av mange prosjekter, har vi blitt mer nøye på hvem som skal opereres og hvem som kanskje er bedre tjent med andre behandlingsalternativer.
Vi jobber videre med å få mer kunnskap og forståelse, slik at denne pasientgruppen kan få den hjelpen de fortjener. Her trengs det mere forskning.
Referanser:
-
Aranke M, McCrudy G, Rooney K, Patel K, Lee CA, Hasoon J, Kaye AD. Minimally Invasive and Conservative Interventions for the Treatment of Sacroiliac Joint Pain: A Review of Recent Literature. Orthopedic Reviews. 2022;14(3):34098-.
-
Chang E, Rains C, Ali R, Wines RC, Kahwati LC. Minimally invasive sacroiliac joint fusion for chronic sacroiliac joint pain: a systematic review. Spine J. 2022;22(8):1240-53.
-
Whang PG, Patel V, Duhon B, Sturesson B, Cher D, Carlton Reckling W, et al. Minimally Invasive SI Joint Fusion Procedures for Chronic SI Joint Pain: Systematic Review and Meta-Analysis of Safety and Efficacy. International journal of spine surgery. 2023:8543.
-
Himstead AS, Brown NJ, Shahrestani S, Tran K, Davies JL, Oh M. Trends in Diagnosis and Treatment of Sacroiliac Joint Pathology Over the Past 10 Years: Review of Scientific Evidence for New Devices for Sacroiliac Joint Fusion. Curēus (Palo Alto, CA). 2021;13(6):e15415-e.
-
Whang P, Cher D, Polly D, Frank C, Lockstadt H, Glaser J, et al. Sacroiliac Joint Fusion Using Triangular Titanium Implants vs. Non-Surgical Management: Six-Month Outcomes from a Prospective Randomized Controlled Trial. Int J Spine Surg. 2015;9:6-.
-
Sturesson B, Dengler J, Kools D, Pflugmacher R, Prestamburgo D. Sacroiliac minimal invasive fusion compared to physical therapy: six-month outcome from a multicentre randomised controlled trial. The Spine Journal. 2016;16(4):S73-S4.
-
Wartolowska KA, Feakins BG, Collins GS, Cook J, Judge A, Rombach I, et al. The magnitude and temporal changes of response in the placebo arm of surgical randomized controlled trials: a systematic review and meta-analysis. Trials. 2016;17(1):589-.