-Ny kunnskap og nye muligheter i et langtidsperspektiv-
Utdrag fra boka Kreftoverlevere
En ny revidert utgave av boka "Kreftoverlevere - ny kunnskap og nye muligheter i et langtidsperspektiv" har nå kommet ut, våren 2019 på Gyldendal Akademisk.
1.utgave av boka ble utgitt i 2009.
Nedenfor finner du utdrag fra den første boken. Her kan du lese korte omtaler av seneffekter og tiltak mot disse i samsvar med kapitlene beskervet i boka,
Bjørn Møller, Frøydis Langmark
Antallet personer som tidligere har fått minst en kreftdiagnose og er i live, heretter omtalt som kreftoverlevere, har økt jevnt de siste 50 årene. Tall fra Kreftregisteret viser at antall kreftoverlevere har økt med over 40 % de siste 10 årene, fra under 144 000 i år 2000, til over 207 000 ved utgangen av 2010. Økningen skyldes delvis at flere rammes av kreft, men også at muligheten for å overleve kreft er bedret for en rekke kreftformer. En oversikt over kreftoverlevere etter kreftform er gitt i figurene under:
| Kvinner | Menn |
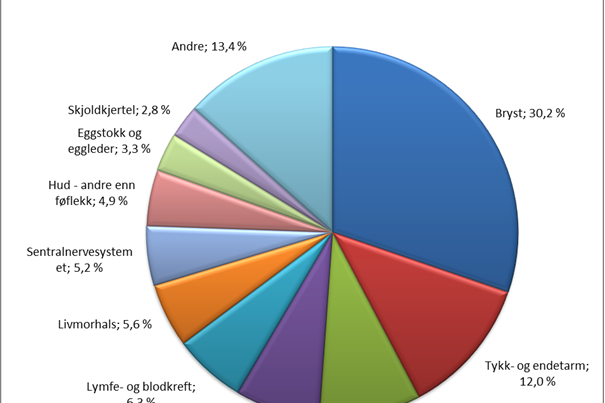 | 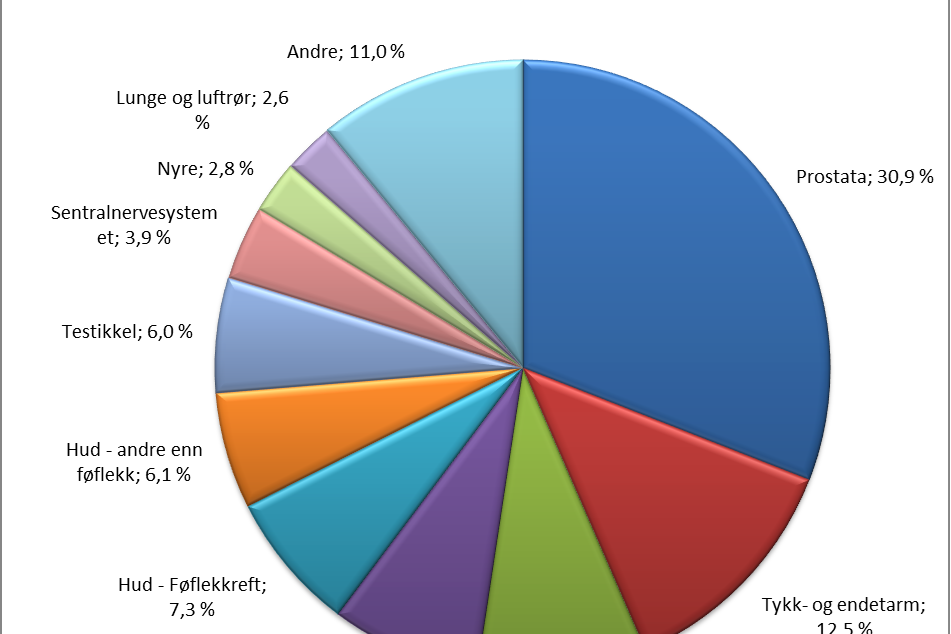 |
De rundt 207 000 som lever og som en gang har fått en kreftdiagnose utgjør 4,2 % av Norges befolkning. Denne prosentandelen øker betraktelig med økende alder. Andelen personer med en tidligere kreftdiagnose i aldersgruppen 30-39 år er 1 %, mens andelen personer over 80 år som er i live og som en gang har fått en kreftdiagnose er 21,2 %.
Langtidsoverleverne, de som har overlevd mer enn 10 år, utgjør 37 % (over 77 000 personer) av kreftoveleverne. Andelen langtidsoverlevere varierer sterkt fra kreftform til kreftform, og avhenger i stor grad av muligheten til å gi helbredende behandling, men også av når i livet sykdommen rammer.
Risikoen for å få kreft stiger sterkt med økende alder, og 74 % av pasientene er over 60 år ved diagnosetidspunktet. I 2010 fikk 28 271 nordmenn en kreftdiagnose. I løpet av de siste femti år er risikoen for å få en kreftdiagnose mer enn fordoblet, både for kvinner og menn. Denne sterke økningen står i kontrast til risikoen for å dø av kreft. Den har vært stabil for kvinner og bare vist en moderat økning for menn i den samme perioden, og med en svak nedgang i dødeligheten de siste årene for begge kjønn. Årsakene til at dødeligheten av kreft har holdt seg relativt stabil på tross av den store økningen i forekomsten er sammensatt, men kan delvis forklares ut fra forbedret diagnostikk og behandling.
Det er stor variasjon i overlevelsen mellom de ulike kreftformene. Overlevelsen har økt de siste årene for en rekke kreftformer. Ser en på alle kreftformer samlet, har fem års relativ overlevelse (sjansen for å leve i minst fem år hvis en ser bort fra andre dødsårsaker) økt fra rundt 35 % i 1970 til nær 70 % i siste periode for alle kreftformer samlet.
Alexander Fosså, Toto Hølmebakk, Karl-Erik Giercksky, Sigbjørn Smeland, Sophie D. Fosså
Kreftbehandling bør gjennomføres innenfor rammen av kliniske forsøk eller være mest mulig lik den til en hver tid beste dokumenterte behandling. Valg av behandling er først og fremst avhenging av typen kreft (hvilket organ den utgår fra), biologiske egenskaper ved kreftsvulsten og hvor langt kreften har vokst eller spredd seg. Det er også viktig å ta hensyn til pasientens alder, generelle helse og egne ønsker. Valg av behandling og gjennomføringen av denne er et tverrfaglig samarbeid mellom mange yrkesgrupper.
Kreftbehandling bør ha et klart siktemål som er tydelig for pasienten og dennes pårørende. Kurativ behandling har til hensikt å helbrede pasienten, og i slike tilfeller vil en vanligvis akseptere en god del bivirkninger for å oppnå dette. Palliativ behandling gis først og fremst for å lindre eller utsette plager av kreftsykdommen og kan i noen tilfeller også kan forlenge pasientens liv. Ved palliativ behandling vil en vanligvis ikke akseptere for store bivirkninger eller risiko for pasienten.
For de fleste kreftpasienter vil kirurgi den eneste eller viktigske del av helbredende behandling. For å helbrede pasienten må kreftsvulsten fjernes med god nok sikkerhetsavstand inn i friske omliggende vev og organer. Dette kan bety omfattende inngrep med kosmetiske og/eller funksjonelle konsekvenser for pasienten. Kreftkirurgi kan også ha lindrende siktemål eller være viktig for rekonstruksjon av defekter oppstått i forbindelse med behandlingen. Såkalt kikkehullskirugi er viktig eksempel på moderne teknikk som har tilhensikt å gjøre operasjoner mer skånsomme.
Omtrent halvparten av alle kreftpasienter vil ha nytte av strålebehandling i løpet av sykdomsforløpet sitt. Strålebehandling gis som et knippe av stråler rettet mot svulsten og området med antatt spredning. Det finnes i dag flere teknikker for å gi fokusert strålebehandling mot svulsten og samtidig unngå stråling mot friske organer. Således kan man redusere bivirkninger. Hos noen pasienter kan strålebehandling alene være kurativ, av og til som alternativ for operasjon. Ofte gis strålebehandling med eller uten cellegift som tillegg til operasjon for å bedre effekten av denne eller som lindrende behandling mot områder med smerter eller andre plager.
Sophie D. Fosså, Cecilie E. Kiserud
Kreft er en livstruende sykdom. Kreftlegenes oppgave er å gi helbredende behandling hvis det er mulig, selv om det kan oppstå seneffekter som etter mange år kan føre til nedsatt helse.
Både strålebehandling og cellegiftbehandling kan en sjelden gang medvirke til at en ny kreftsvulst oppstår så lenge som 15-40 år etter den første kreftsykdommen. Spesielt de yngste pasientene med lang forventet levetid bør være oppmerksomme på dette. Pasientens genetiske egenskaper kan bidra til en slik utvikling eller kan i noen tilfeller være hovedårsaken til utvikling av en ny kreftsvulst (eks. arvelig brystkreft/eggstokkreft). For pasienter med spesielt høy risiko er det utarbeidet egne retningslinjer for kontroller med tanke på tidlig diagnose av en ny kreftsvulst.
Hjertefunksjonen kan bli påvirket av en kreftbehandling hvis for eksempel deler av hjertet, hjerteklaffene eller kransarteriene ligger i strålefeltet eller pasienten får spesielle kreftmedisiner (Adriamycin, Herceptin). I mange tilfeller vil pasienten gjennomgå flere hjerteundersøkelser før, under og etter behandlingen for å kunne justere behandlingsintensiteten og/eller oppdage funksjonsnedsettelse på et tidlig tidspunkt.
Andre plagsomme, men sjeldent livstruende, seneffekter omfatter nedsatt hormonproduksjon, nedsatt evne til å kunne få barn, problemer med fordøyelsen, forstyrrelser i nervesystemet, benskjørhet, lymfødem og dårlig tannhelse, avhengig av behandlingstype og intensitet.
Resultatene av forskning på seneffekter etter kreftbehandling hjelper kreftlegene til å gi fremtidige pasienter den mest effektive behandlingen som samtidig har minst mulig risiko for nedsatt helse etter en vellykket kreftbehandling. Funnene hjelper også til å lage bedre kontrollstrategier for kreftoverlevere i helsevesenet.
Risiko for de ulike seneffekter bør diskuteres med pasientene før behandlingen starter, under behandlingen og ved senere kontroller. Pasienten bør også vite om sitt eget ansvar for å redusere forekomsten og alvorlighetsgraden av seneffekter. Fysisk aktivitet og et sunt kosthold er viktige prinsipper sammen med røykeslutt og moderat alkoholforbruk.
Inga Maria Rinvoll Johannsdottir, Jon Håvard Loge
Generelt om seneffekter
Hvert år diagnostiseres cirka 220 ny tilfelle av kreft blant norske barn og ungdom under 20 år. Store fremskritt i behandlingen av kreft i denne aldergruppen i de siste tiårene har ført til at fem års overlevelse nå er over 80% for gruppen sett under ett. Det er anslått at én av cirka 650 personer mellom 20 og 39 år i Norge har overlevd barnekreft. Barnas vekst og utvikling gjør dem sårbare for at behandlingen på lang sikt vil medføre skader, og omlag 2/3 av barnekreftoverleverne har som voksne minst et kronisk helseproblem etter behandlingen. De langt fleste av disse seneffektene har debutert i voksen alder. Hvilke seneffekter som oppstår hos en person som har overlevd kreft i barn- eller ungdom beror på en rekke forhold og samspillet mellom dem, som krefttype, hvor kreften var lokalisert, behandlingsform, alder ved diagnose, barnets motstandskraft og tilpasningsevne, familiens reaksjon og overleverens helseatferd i voksen alder.
Risikoen for å utvikle somatiske seneffekter varierer med behandlingsform. Strålebehandling, stamcelle-transplantasjon og visse typer cellegift (spesielt alkylerende stoffer og anthracykliner) gir vesentlig høyere risiko for å utvikle somatiske seneffekter enn enkle operasjoner eller annen cellegift. Årlig oppfølging av pasienter som har fått slik behandling bør inkludere klinisk undersøkelse, blodprøver og/eller bildeundersøkelser, og overleverne bør oppfordres til en sunnest mulig livsstil med regelmessig mosjon, sunt kosthold og avhold fra røyking.
Sekundær kreft: Strålebehandling og visse typer cellegift gir skade på arvestoffet til normale celler og kan dermed øke risikoen for å utvikle en ny kreftsykdom senere i livet (sekundær kreft). Dette gjelder spesielt barn som er strålebehandlet i ung alder og de som er behandlet med alkylerende cellegift. Samlet risiko for å utvikle ny kreft er ca 3-5%, tyve år etter den første diagnosen.
Sentralnervesystemet: Barn som har blitt behandlet for hjernesvulst eller som har fått strålebehandling mot hjernen eller cellegift injisert i spinalvæsken har størst risiko for å utvikle slike seneffekter. Seneffektene kan arte seg som problemer med kognitiv funksjon, konsentrasjonsvansker og lærevansker, og barna kan bli tregere i skolearbeid og ved gjennomføring av praktiske oppgaver. Årlig vurdering av skoleprestasjoner og tidlige pedagogiske hjelpetiltak kan redusere konsekvensene av problemene.
Hormonsystemet: Sykdommen og/eller behandlingen kan påvirke det hormonproduserende organet direkte eller via styrende organer og føre til mangel på både veksthormoner og stoffskiftehormoner. Dette kan i mange tilfeller behandles med tilførsel av det manglende hormonet.
Pubertet og fertilitet: Lokal strålebehandling og alkylerende cellegifter kan skade eggstokker og livmor hos jenter. Dette kan føre til forkortet fruktbar periode og redusert fruktbarhet av mekaniske årsaker. Fruktbarheten hos gutter kan bli påvirket på samme måte og strålebehandling mot testikler kan føre til forsinket pubertetsutvikling.
Hjerte- og kar-systemet: Visse typer cellegift (anthracykliner) og stålebehandling mot overkroppen kan skade hjertets muskelceller, blodkar og hjerteklaffer. Regelmessig hjerteundersøkelse og måling av blodtrykk bør utføres under og etter behandling for de som er i risiko for å utvikle disse seneffektene.
Urinveier: Alkylerende cellegift og i mindre grad strålebehandling kan skade nyrevev og føre til kronisk nyrebetennelse, høyt blodtrykk og veksthemming. Skade på urinblæren kan forårsake urinlekkasje. Regelmessig måling av nyrefunksjon og blodtrykk anbefales.
De fleste overlevere av kreft i barne- og ungdomsårene ser ut til å klare seg bra senere i livet. Størst risiko for å utvikle psykososiale vansker har de som er behandlet for hjernesvulst. Alder ved diagnose, behandlingsintensitet, fysiske seneffekter og barnets og familiens psykologiske ressurser kan også ha betydning for om psykososiale seneffeketer utvikles. Barn som har fått behandling som har involvert sentralnervesystemet er mest utsatt for å få nedsatte skoleprestasjoner. Disse barna trenger ekstra tiltak iverksatt av skolesystemet. Nordiske data tyder på at færre overlevere er i arbeid og flere mottar trygd enn kontroller fra den generelle befolkningen. Det er usikkert hva dette gjenspeiler men tiltak må velges ut fra individuelle behov. Man har ikke kunnet påvise økt forekomst av psykiske lidelser hos overlevere av kreft i barndom/ungdom med unntak av psykoser etter hjernesvulst. Noen studier har vist økt forekomst av såkalt ”posttraumatic stress disorder”, nedstemthet og engstelighet og for noen en vedvarende bekymring for helsen. Økt forekomst av kronisk trøtthet (fatigue) har også blitt påvist blant mange overlevere. Det er viktig at behandlende instanser er oppmerksomme på mulige psykiske plager og prøver å ta tak i dem. Det kan medføre at bekymringsnivået senkes og at mestringen bedres. Psykiatriske lidelser skal behandles etter vanlige prinsipper.
Barn som har fått behandling for kreft følges vanligvis opp ved barneavdelingene frem ti de er 18 år. En stor del av seneffektene vil debutere tiår etter avsluttet behandling og vil dermed ikke være synlige når oppfølgingen på barneavdelingene avsluttes. I våre naboland har man etablert seneffektklinikker for oppfølging av barnekreftoverlevere med høy risiko for å utvikle seneffekter. En modell for oppfølging av norske barnekreftoverlevere er under utarbeiding. Fastlegen vil ha en nøkkelrolle i oppfølgingen, men om lag 5 % vil trenge kontinuerlig oppfølging i spesialisthelsetjenesten. Overleverne må selv også ta ansvar for egen helse. Et viktig råd er å vite hva slags kreftform barnet eller ungdommen hadde og hva slags behandling som ble gitt. Denne informasjonen bør formildes både til fastlegen og til andre leger som kreftoverleveren kommer i kontakt med.
Cecilie E. Kiserud, Sophie D. Fosså
Kreftsykdommen i seg selv eller kreftbehandling som kirurgi, cellegift og strålebehandling kan gi skader på testikler eller eggstokker slik at produksjonen av kjønnshormoner og/eller fruktbarheten blir redusert eller opphører. Redusert fruktbarhet kan også være en følge av operasjoner eller strålebehandling som griper in i transportfunksjonen for eggene eller sædcellene. Reduserte nivåer av kjønnshormoner kan gi plager i form av redusert energinivå og seksuallyst, og hos kvinner plager fra underlivet i form av tørrhet og sårhet. I tillegg kan lave nivåer av kjønnshormoner føre til utvikling av beinskjørhet og endring av nivåene av fettstoffer i blodet av betydning for utvikling av hjerte- og karlidelser.
Hos mannlige kreftoverlevere vurderes behovet for testosterontilskudd ved symptomer (energiløshet, tretthet, redusert yteevne, svettetendens, redusert seksualfunksjon) eller ved beinskjørhet kombinert med lave testosteronverdier, sammenholdt med mannens alder og gjennomgåtte kreftbehandling. Tilskudd av testosteron bør startes hos spesialist, men kontrollene og den videre behandlingen kan gjøres hos fastlege. Det er viktig å unngå overdosering av testosteron.
Hos de fleste voksne mannlige pasienter medfører cellegiftbehandling eller strålebehandling mot bekkenet at sædproduksjonen blir nedsatt i ett til to år med påfølgende bedring, men ved intensiv cellegiftbehandling og noen former for strålebehandling kan pasienten bli varig steril. Før kreftbehandlingen starter hos en ung mann, bør risikoen for nedsatt fruktbarhet diskuteres inkludert tilbud om nedfrysing av sæd før behandling der forholdene ligger til rette for det.
Unge kvinner med sviktende funksjon av eggstokkene etter gynekologisk kreftbehandling kan få tabletter for å erstatte mangelen på østrogen. Behandlingen bør startes hos spesialist i gynekologi.
Hos kvinner kan cellegift og strålebehandling fremskynde den aldersbetingete reduksjonen av antall umodne eggceller, og kvinner kan etter kreftbehandling oppleve problemer med å få barn allerede i 30-års alderen selv om de fortsatt har regelmessig menstruasjon. Sammenlignet med menn er det vanskeligere å beskytte kvinner med kreft mot ufrivillig barnløshet etter kreftbehandlingen. Hos kvinner som får kreft i svært ung alder, kan man i mange tilfeller redusere det kirurgiske inngrepet eller innskrenke strålefeltet slik at funksjonen i minst én av eggstokkene opprettholdes. Nylig har man internasjonalt lykkes i å oppnå svangerskap hos en håndfull kvinner som har fått frosset ned eggstokkvev før kreftbehandling, og som har fått vevet tilbakeført etter helbredelse. Slike tilbud eksisterer i dag også for unge norske kvinner behandlet for kreft, men anses foreløpig som ”eksperimentelle”.
I dagens onkologiske praksis bør spørsmål knyttet til fertilitet diskuteres med yngre pasienter før oppstart behandling slik at pasienten kan ha mulighet til å fryse ned sædceller eller eggstokkvev hvis dette er ønskelig og forholdene ligger til rette for dette. Undersøkelser med tanke på lave verdier av kjønnshormoner bør vurderes ved symptomer på dette, da disse pasientene vil kunne ha god nytte av tilskudd av kjønnshormoner.
Randi Gjessing, Tore Borg, Alv A. Dahl
Folks interesse for seksualitet og deres seksuelle praksis er mangfoldig. Likevel viser undersøkelser i befolkningen at det er mange problemer knyttet til seksuell fungering. Grovt kan de deles inn i nybegynnerproblemer, aldersproblemer og vedvarende problemer. Ved alvorlige sykdommer som kreft, vil den seksuelle interesse og aktiviteten gjerne avta inntil behandlingen er gjennomført og kreftene er kommet tilbake. Da kan seksuallivet komme tilbake i samme spor som før. Dersom kreftsykdommen rammer kjønnsorganene eller organene som styrer produksjonen av kjønnshormoner, kan endringene i seksuallivet bli varige. Det samme gjelder for en del medisiner, særlig de som gis for å slå ut kroppens produksjon av kjønnshormoner for å stoppe stimuleringen av kreftcellenes vekst. I slike situasjoner kan det være behov for å søke rådgivning og hjelp i helsevesenet.
Hos menn er det særlig behandlingen for kreft i prostatakjertelen som har negativ effekt på seksuallivet. Kirurgisk fjerning av kjertelen har betydelig risiko for ereksjonssvikt som kommer raskt etter inngrepet. Etter strålebehandling kommer slik svikt mer gradvis over tid. Det finnes en rekke hjelpemidler mot ereksjonssvikt som kan diskuteres med fastlegen eller kreftspesialisten. Unge menn behandlet for testikkelkreft kan også på sikt få svekket seksuell lyst som følge av lavt nivå av mannlige kjønnshormoner. I slike tilfeller bør det tas blodprøver for å sjekke om nivået er normalt.
Hos kvinner er det særlig brystkreft og gynekologisk kreft som har negative konsekvenser for seksuallivet. Bortfall av hormoner eller bruk av hormonblokkerende midler er ofte av betydning. Opplevelse av endret kvinnelighet og seksuell tiltrekningskraft spiller en rolle, og ikke minst partneres reaksjoner. For å få lysten tilbake, kan kvinnen hjelpes til igjen å fokusere på sine sanseopplevelser. Tørrhet i skjeden kan avhjelpes med en god glidekrem, og hormonmangel kan erstattes så langt det er medisinsk forsvarlig.
Hos kreftoverlevere som ikke er fornøyd med seksuallivet, er det rimelig å ta dette opp med fastlegen for eventuelt å bli henvist til seksualrådgivning og/eller parterapi.
Jon Håvard Loge
Depresjon brukes i flere betydninger. Dels brukes depresjon for å beskrive følelsen av tristhet og nedsatt humør – ”jeg føler meg deppa”. Slike depressive symptomer kan være ledd i dagliglivets humørsvingninger eller være situasjonsbestemt normal tristhet/nedsatt humør. Mange pasienter med alvorlig kroppslig sykdom som kreft vil oppleve slik situasjonsbestemt nedsatt humør og tristhet.
Depresjon brukes også som betegnelse på en psykisk lidelse - en depresjonslidelse. En slik lidelse er karakterisert av nedsatt humør, spesielt nedsatt humør om morgenen, manglende glede over ting som vanligvis utløser gleder, nedsatt appetitt og/eller vekttap, skyldfølelse, søvnforstyrrelse(r), følelse av mangel på energi, manglende evne til å reagere følelsesmessig og selvmordstanker eller dødsønsker.
For å stille diagnosen depresjonslidelse kreves at minst fem av de nevnte symptomene har vært tilstede i 2 uker eller mer og har medført svikt i dagliglivets funksjoner. Symptomene ved en depresjonslidelse er mer intense, mer stabile og varer lenger enn dagliglivets depressive symptomer. Symptomene ved en depresjonslidelse heller ikke påvirkes av hendelser som vanligvis gir positive følelser.
Forekomsten av depresjonslidelse er høyere hos kreftpasienter enn i befolkningen, men ikke høyere enn hos pasienter med andre alvorlige kroppslige sykdommer. Vi anslår at 15-20% av kreftpasientene vil utvikle en depresjonslidelse en eller annen gang i forløpet av kreftsykdommen. Ofte vil depresjonslidelsen være mildere i symptomintensitet og enklere å behandle enn depresjoner en møter i psykiatrien generelt, trolig fordi depresjonslidelsen er utløst av en identifiserbar belastning (kreftsykdommen).
Forekomsten av depresjonslidelse hos kreftoverlevere er ikke høyere enn i befolkningen for øvrig (5-10%). Nivået av depressive symptomer målt med spørreskjemaer er heller ikke vesentlig høyere enn i befolkningen. Det passer godt med at pasientene med lang overlevelse, har vunnet tilbake livet og ikke lidt et alvorlig tap. Det er også grunn til å nevne at spørreskjemaundersøkelsene har påvist et noe forøket nivå av angstsymptomer hos kreftoverlevere sammenliknet med befolkningen. Disse symptomene kan ses som uttrykk for at noen kreftoverlevere er på kontinuerlig vakt mot tegn på tilbakefall, eller at de ikke har klart å senke den psykologiske beredskapen fra da de var kreftsyke.
Prinsipielt er behandlingen av en depresjonslidelse eller depressive symptomer hos kreftoverlevere ikke forskjellig fra de behandlingsprinsippene som anvendes hos pasienter som ikke har hatt kreft.
Det er viktig å dele sine opplevelser med noen en kan stole på. Det kan gi lette hvis symptomene er normale reaksjoner og kan bidra til at profesjonell hjelp blir etablert raskere, hvis det foreligger en depresjonslidelse. Spesielt viktig er det å søke profesjonell hjelp hvis tanker om døden eller å ta sitt eget liv er tilstede. Å opprettholde dagliglivets rytme og funksjoner tilpasset yteevnen er også viktig når livet går en i mot. Alkohol eller andre rusmidler kan gi symptomlette i øyeblikket men virker for øvrig negativt. Derfor anbefales avhold fra rusmidler.
Ofte vil fastlegen være den første som kontaktes med tanke på å få profesjonell hjelp. Fastlegene i Norge er godt skolerte til å fange opp og behandle depresjonslidelser. De vil henvise til psykologspesialister eller psykiatere hvis psykologisk behandling eller annen spesialisert behandling er ønskelig.
Behandling av plagsomme depressive symptomer uten at det foreligger en depresjonslidelse vil innebære samtaler eventuelt kombinert med kortvarig medikamentell behandling i form av innsovningstabletter hvis søvnen er forstyrret og/eller tabletter som reduserer spenning og ubehag.
Behandling av depresjonslidelse vil for de langt fleste innebære antidepressive medikamenter, kognitiv psykologisk behandling eller en kombinasjon av disse to. Behandlingen vil være tidsavgrenset (3-6 måneder) og gis mens pasienten bor hjemme. Når behandlingen avsluttes vil de langt fleste være tilbake i det funksjonsnivået de hadde før depresjonslidelsen oppstod.
Sykmelding vil være aktuelt for de aller fleste, spesielt i de første månedene. Oppriktighet om selvmordstanker eller dødsønsker er viktig fordi slike tanker vil klinge av når behandlingen begynner å virke. Effekten av antidepressiver og psykologisk behandling vil først bli merkbar etter noen uker. Det finnes også andre behandlingsalternativer som blant annet fysisk trening. Fastlegen kan gi informasjon om slike muligheter. Per i dag kan en ikke anbefale fysisk trening som et alternativ til de omtalte behandlingsformene, men trolig er fysisk trening et godt supplement. Treningen må da tilpasses den enkelte pasient sin medisinske og psykologiske situasjon.
Alv A. Dahl
Diagnosen av en kreftsykdom vil oppleves som en belastning eller traume av de aller fleste. Plagsom behandling, langvarig forløp og usikker prognose hører med, og kreftdiagnosen medfører nyvurdering av mange forhold i livet. De vanligste psykiske reaksjonene er angst, fortvilelse og nedstemthet. Avhengig av den enkeltes psykiske sårbarhet vil kreftdiagnosen regelmessig utløse et psykisk kriseforløp som går gjennom flere faser. Sjokkfasen er kortvarig og preget av forvirring, nummenhet og konsentrasjonsvansker. Benektingsfasen er også kort med en tydelig ”det kan ikke være sant”-reaksjon. Deretter følger reaksjonsfasen som er mer langvarig med sterke og skiftende følelser av angst, fortvilelse, tristhet, bekymring og nedstemthet. Ofte faller denne fasen samme med venting på behandling eller gjennomføring med plagsomme bivirkninger. I nyorienterings- eller integrasjonsfasen roer følelsene seg ned, og pasienten er mer fokusert på muligheter og at livet går videre. Dersom dette forløpet stopper opp, er det grunn til å snakke med behandlende lege eller fastlegen. ”Ingen kan resten av livet stå ved en grav og klage”, som Øverland poengterer.
I kreftomsorgen har leger, sykepleier og annet personell fokus på diagnostikk og behandling som jo ofte er livreddende. Da er det kanskje ikke så rart at de i mindre grad tar inn og forholder seg til pasientenes psykiske krisereaksjoner, så fremt de ikke går helt av skaftet! I slike tilfeller vil en på sykehus gjerne be om tilsyn og råd fra psykiater eller annet helepersonell med psykiatrisk kompetanse.
Det er noen spesielle angstformer som særlig kan lede seg hos kreftoverlevere. Angst for tilbakefall er jo ganske naturlig, men kan få betydelig intensitet også hos pårørende. Selv hos menn som i lang tid har vært helbredet for testikkelkreft, kan slik angst være plagsom. Det tyder på at legene må være nøye på at pasientene har forstått informasjonen om kreftsykdommens prognose.
Helseangst er en økt tendens til angstfull bekymring med økt fokus på småting man kjenner i kroppen, men knapt nok la merke til før. Nå kommer tanken om at det gjelder kreften seilende inn i bevisstheten som et truende spøkelse. Traumatisk angst betyr at kreftsykdommen, behandlingen og oppfølgingen har overskredet pasientens angstbindende mestringsevne. Minner om sykdommen trenger seg uønsket på, alt som minner om kreft unngås, og pasienten er generelt på tuppa med høy angstberedskap. Dersom slik angst blir langvarig og fører tilfunksjonssvikt, snakker vi om posttraumatisk angstlidelse.
For angstlidelsene generelt gjelder at vi har gode behandlingsmuligheter både i form av samtaler og med medikamenter, som eventuelt kan kombineres.
Ellen Karine Grov, Jon Håvard Loge, Alv A. Dahl
Livskvalitet kan forstås og studeres på flere måter. Når begrepet livskvalitet presenteres, er det derfor nødvendig med en definisjon og presisering av begrepsinnhold og fokus. Dersom det forefinnes lite kunnskap om livskvalitet for en gruppe av kreftpasienter, er det rimelig å gjøre systematiske intervjuer med representative pasienter. Klinisk erfaring og kliniske observasjoner bør alltid vektlegges, og forskningslitteraturen kan også ofte gi holdepunkter for hva som er relevant.
Livskvalitet har blitt målt på forskjellige tidspunkt etter avsluttet kreftbehandling, og materialene som er studert, har ofte vært sammensatte. Til sammen gjør disse forholdene at litteraturen om livskvalitet hos langtids-kreftoverlevere er uensartet og vanskelig å tolke. Sammenlikningsgrupper er fordelaktig når man skal vise forskjeller mellom de som har hatt kreft og de som ikke har denne erfaringen. Mange studier mangler egnede alders- og kjønnslike kontroller, noe som kan være nødvendig for å vurdere betydningen av aldersrelaterte samsykdommer som for eksempel hjerte- og karsykdommer eller diabetes.
Flere særtrekk ved kreftsykdommene og behandlingen av dem, er av betydning for livskvaliteten til pasientene. Kreftsykdommene er ulike med hensyn til prognose, sjansen for tilbakefall og effektiviteten av behandlingen. Behandlingen medfører ofte omfattende plager, samt dårligere funksjon når kreftbehandlingen slutter enn når den starter. Disse forholdene samt hvordan pasientene har det ellers i livet, har betydning for livskvaliteten.
Mange studier har vist at på gruppenivå har langtidsoverlevere etter kreft like god eller bedre overordnet livskvalitet som de med samme kjønn og alder i befolkningen. Dette kan skyldes responsskift som kan forklares med skifte i mestringsstrategi og tilpasningsdyktighet som bidrar til endringer i oppfatningen av hva som er viktig og gir mening, og som dermed opprettholder god livskvalitet etter å ha gjenomgått alvorlig kreftsykdom.
Ved evaluering av livskvalitet med anerkjente spørreskjemaer og bruk av egnede kontrollgrupper får helsepersonell bedre innsikt i kreftoverleveres helseplager, hvorav noen – men slett ikke alle – kan reduseres ved medisinske tiltak. På denne måten har livskvalitetsforskning bidratt til en forbedret situasjon for kreftpasienter og kreftoverlevere.
Dette innebærer at kreftoverlevere kan uttrykke at de har det bra, med høy skåring på livskvalitet, og likevel ha symptomer og funksjonssvikt av helsemessig art. Det er derfor god grunn til å støtte opp under kreftoverlevernes tilfredshet med livet, men samtidig ikke unnlate å kartlegge og behandle funksjonsnedsettelser eller relevante symptomer.
Ellen Karine Grov
Når noen har blitt diagnostisert og behandlet for kreft, vil de nærmeste ofte komme i hjelperrollen - som praktisk hjelpere, rådgivere og trøstere. Ektefelle eller samboer er gjerne den som står aller nærmest siden vedkommende bor med pasienten. Men også voksne barn kan anses som nærmeste, særlig der pasienten er alene. Nærmeste er ikke nødvendigvis bare den nære familien. Også annen familie, venner, naboer, kolleger, medpasienter og helsepersonell kan være nærmeste, eller anses som slike av pasienten.
Hjelperrollen kan ha svært ulikt innhold, avhengig av hva det trengs hjelp til og forholdet den nærmeste og den som har vært syk, har til hverandre. Avklaring av hvilke funksjoner nærmeste i nettverket skal dekke på sikt er viktig, og synliggjøring av hva de nærmeste er flinke til, viser styrken og svakheten i kreftoverleverens hjelpernettverk. Både tidlig i forløpet av en kreftsykdom og i tiden etter behandlingsslutt, er det en fordel å klargjøre de nærmestes roller og funksjoner, og gjerne skrive det inn i et nettverkskart.
Utfordringer kan oppstå når det er ubalanse mellom kapasiteten hos og kravene til, en nærmeste. Når det må ytes mer enn hun/han har ressurser til, kan det røyne på krefter, motivasjon og humør. Flere studier har kartlagt situasjonen til pleie- og omsorgsgivere for kreftpasienter i ulike stadier. Spesielt sårbare er de som har pleie- og omsorgsoppgaver over lang tid, oppgaver som er fysisk krevende, der pasienten får negative personlighetsendringer, eller der nærmeste føler seg bundet til å være tilstede døgnet rundt. Belastningen kan også innebære mer enn å bli fysisk sliten. Ensomhet, å være alene i nettverket, lite støtte i familien, andre plikter og funksjoner, fulltids eller krevende jobb, dårlig egen helse eller dårlig økonomi kan være tilleggsbelastninger.
Når belastningen blir en byrde, er individuelt bestemt. Noen er vant til høyt tempo og er flinke til å prioritere, mestrer lett omsorgsoppgaver av ulik art og klarer å motivere seg uten oppmuntring til å gjøre en ekstra innsats. Andre, for eksempel nærmeste som selv er gamle eller har dårlig helse, vil kjenne seg slitne og oppgitte etter kort tid. Kartlegging av de nærmeste hjelpernes situasjon kan slik sett være med på å forebygge overbelastning. Kartleggingen bør inkludere arbeidsmessig/praktisk belastning, travelhet i hverdagen, støtte fra nettverket, økonomisk situasjon, deres egen helse og hvordan de takler hjelperrollen, og eventuelle tiltak må rettes mot de områdene nærmeste selv opplever belastende.
Ellen Karine Grov, Ingun Ulstein
Dagliglivets aktiviteter (Activities of Daily Living: ADL) gjelder gjøremål som er nødvendige for å opprettholde egen funksjon i hverdagen både i forhold til helse og velvære, og aktiviteter i og utenfor hjemmet. Hverdagslivets aktiviteter deles gjerne opp i personlige og instrumentelle. Personlige-ADL omfatter funksjoner som har med personlig stell og omsorg å gjøre, slik som å vaske seg/dusje, stelle håret, pusse tenner, kle på seg, spise og evne til å forflytte seg. Eksempler på Instrumentelle-ADL funksjoner er matlaging og rengjøring, å bruke husholdningsmaskiner, styre egen økonomi, administrere egne legemidler og å delta i sosiale aktiviteter. Når en person har ADL-svikt eller ADL-problemer må andre i større eller mindre grad bidra for å kompensere for svikten/problemene.
Litteraturgjennomgang viser at det er få kreftoverlevere som opplever betydelige ADL-begrensninger på grunn av sykdommen eller behandlingen, før de eventuelt kommer i palliativ fase. Men de fleste studiene som omhandler ADL hos kreftpasienter er små og heterogene, og bruk av ulike metoder og måleinstrumenter gjør det vanskelig å sammenlikne resultatene og å trekke generelle slutninger. De fleste langtids kreftoverlevere vil ikke rapportere ADL-begrensninger av betydning, blant annet fordi de lærer seg å kompensere for begrensningene. En person som plages med en arm etter å ha fjernet lymfeknuter i aksillen grunnet brystkreft, vil unngå vindusvasking og tunge løft og la andre ta seg av slike oppgaver. Likevel har en større andel blant kreftoverlevere redusert funksjon og mer fysiske plager enn jevnaldrende personer som ikke har hatt kreft. I kapitlet viser vi til kunnskap om sviktende ADL, og konsekvenser som dette kan ha i hverdagen for langtids kreftoverlevere.
Redusert ADL hos kreftoverlevere kan skyldes kreftens lokalisasjon eller være en direkte seneffekt av behandlingen. Hos andre skyldes vanskene samsykdommer som kan ha kommet både før og etter kreftsykdommen. Forekomst av kroniske sykdommer som kan påvirke ADL øker med alderen. Siden kreftsykdom opptrer hyppigst hos eldre personer, og mange har mer enn fem års overlevelse etter avsluttet behandling, vil høy alder øke risikoen for ADL-problemer. Vanligvis vil pasienten selv være den beste til å fortelle hva han eller hun ikke mestrer. En samtale med pasienten der pårørende er til stede, vil avklare behovene og hva pårørende kan bistå med. Samtidig bruk av et ADL-skjema er nyttig for å kunne kartlegge ADL-problemene, og senere vurdere effekten av de tiltakene som iverksettes, samt i oppfølging av pasientens ADL-problemer over tid.
Lene Thorsen, Gunhild M. Gjerset
Over en tredel av alle kreftformer kan relateres til livsstilen vår. Det er derfor økt fokus på å få flest mulig fysisk aktive og til å slutte å røyke. Som følge av kreftbehandlingen sliter flere kreftoverlevere med helseplager, som blant annet overvekt, hjerte- og karsykdommer, beinskjørhet, lymfødem og ny kreftsykdom. Risikoen for disse helseplagene øker trolig med fysisk inaktivitet og/eller røyking.
Selv om noen studier viser at kreftoverlevere er mer aktive enn personer i befolkningen, er fortsatt en stor andel kreftoverlevere inaktive. På grunn av risiko for sekundære tilstander og sykdommer er det særskilte og gode grunner for at nettopp kreftoverlevere bør være fysisk aktive. Generelt anbefales derfor kreftoverlevere å følge Helsedirektoratets anbefalinger til voksne i befolkningen om fysisk aktivitet med moderat intensitet (tilsvarende rask gange) 30 minutter hver dag.
Effekt av fysisk aktivitet på ulike helseplager under og umiddelbart etter kreftbehandling er et forskningsfelt som stadig vokser. Flere oversiktsartikler er publisert og kort oppsummert viser disse at fysisk trening, både utholdenhetstrening og styrketrening, har effekt på blant annet utholdenhet, muskelstyrke, kroppssammensetning, funksjonell fungering, humør, angst, livskvalitet, bivirkninger og utmattelse (fatigue). Intervensjonsstudier mer enn fem år etter diagnose (langtidsoverlevere) er langt mindre utbredt. Det er imidlertid liten grunn til å tro at kreftoverlevere mer enn fem år etter behandling har mindre effekt av fysisk aktivitet på de samme variablene som kreftpasienter under og umiddelbart etter behandling, eller enn personer i befolkningen generelt, for å redusere risiko for overvekt, hjerte- og karsykdommer, beinskjørhet, ny kreftsykdom etc.
Røyking etter kreftsykdom og kreftbehandling har også vist å ha sammenheng med seneffekter slik som hjerte- og karsykdommer og ny kreftutvikling. Å slutte å røyke er derfor svært viktig, og det gir en rekke positive helseeffekter både på kort og lang sikt. For noen kan en kreftdiagnose være det som gjør at man bestemmer seg for å slutte. Det finnes flere metoder for røykeavvenning. Det er viktig at helsepersonell tar seg tid til å informere pasienter som røyker om disse.
Asta Bye
Maten vi spiser skal tilfredsstille en rekke fysiologiske behov. Daglig trenger vi tilførsel av energi og næringsstoffer for å fungere optimalt. Sult og utilstrekkelig tilgang på mat og fører til alvorlige sykdommer og lav forventet levealder. Den motsatte ytterlighet, for mye mat og høyt energiinntak, er heller ikke bra for helsen. Mange studier viser sammenheng mellom maten vi spiser og utvikling av kreft. En vet mest om denne sammenhengen i forbindelse med forebygging av kreft. Når det gjelder kostholdets betydning for kreftoverlevere, vet en mindre. Det er likevel gode grunner til å tro at anbefalingene som er gitt for å forebygge kreft, også har betydning for kreftoverlevere.
Et godt kosthold bør inneholde minst fem porsjoner grønnsaker, frukt og bær og fire porsjoner fullkornsprodukter hver dag. Matvarer er rike på vitaminer, mineraler, antioksidanter og fiber som antagelig er viktig for å forebygge en rekke kreftsykdommer. Kosttilskudd kan på ingen måte kan erstatte disse næringsstoffene og det er derfor best å få de fra mat. Videre er det lurt å spise fisk to til tre ganger i uka og la dette erstatte rødt kjøtt og bearbeidet kjøtt. Når en benytter kjøtt, bør dette være magert og gjerne fra fjørfe. Alkohol øker risikoen for flere krefttyper og en bør derfor begrense inntaket.
Det er godt dokumentert at overvekt og fedme øker risikoen for kreft. Det er også grunn til å tro at overvekt er lite gunstig for kreftoverlevere. For å holde vekten må energiinntak og energiforbruk balansere. Dette blir lettere om en er fysisk aktiv og forsiktig med fet mat, sukker og alkohol.
Like etter avsluttet behandling er det kanskje mer vanlig at kreftoverlevere har gått mye ned i vekt og kan være undervektige. Dette gjelder spesielt personer som har overlevd kreft i øre-, nese og halsregionen og øvre del av mage- og tarmkanalen. Personer som har hatt disse diagnosene kan også ha fått seneffekter av behandling som gjør at de kan ha vansker med å spise eller fordøyelsesproblemer. Dette kan igjen føre til vekttap og risiko for underernæring. Undervekt er heller ikke helsemessig gunstig og kan føre til økt dødelighet. Personene som har problem med vekttap kan ha problemer med å følge kostrådene som er beskrevet fordi mye frukt og grønnsaker gjør maten voluminøs slik at mange kan få problem med å spise nok. Klinisk ernæringsfysiolog bør kontaktes dersom fordøyelsesproblemer og underernæring foreligger.
Mange kreftpasienter benytter seg av ernæringsrelaterte behandlingsregimer som ikke er dokumentert gjennom forskning. Det er viktig å være klar over at en del av disse kan være direkte uheldige. Det er derfor mest fornuftig å følge de ordinære anbefalingene for kostholdet om en ønsker å legge om kostholdet etter en kreftsykdom.
Sævar Berg Gudbergsson
Ofte opplever kreftoverlevere det vanskelig og krevende å ta opp daglige aktiviteter slik de var før sykdommen rammet. Flere opplever redusert funksjonsnivå fysisk, psykisk og sosialt, eller en kombinasjon av dette. For mange langtidsoverlevere vil kreftsykdommen arte seg som en kronisk sykdom hvor etter- og senvirkninger kan oppstå med ulik intensitet etter avsluttet kreftbehandling. Livet etter kreftsykdommen kan derfor oppleves som en ny ”normal” tilværelse som krever nye strategier for å mestre daglige aktiviteter i hjem og arbeid.
Kreftsykdom i seg selv er ikke en funksjonshemming, men konsekvensene av sykdommen kan medføre redusert funksjon i daglig liv og arbeid. Det anses som funksjonshemming/redusert funksjon når disse endringene begrenser vesentlig en eller flere viktige aktiviteter i daglig liv og arbeid.
Rehabilitering for kreftpasienter er en prosess som starter ved diagnosetidspunktet. Formålet med aktuelle intervensjoner er å bistå kreftpasienter til å oppnå maksimal fysisk, psykisk, sosial og arbeidsrettet funksjon, med de begrensninger kreftsykdommen og medisinsk behandling kan ha medført. Rehabiliterende intervensjoner kan skisseres som tre alternative arbeidsprosesser som ofte går over i hverandre ut fra den enkelte kreftoverlevendes situasjon og individuelle behov:
Forebygging: Med informasjon og aktuelle intervensjoner er formålet å redusere/hindre at kort- eller langvarige funksjonsendringer oppstår.
Gjenoppbygging av ferdigheter: Ved funksjonsendringer er formålet med ulike intervensjoner å bidra til raskere opptrening- eller gjenoppbygging av funksjonsevnen.
Støttende tiltak: Ved fortsatt sykdom, langvarig eller varig redusert funksjonsevne har intervensjoner som formål å hjelpe til å akseptere og leve med den endrede livssituasjonen. Fokus er på muligheter fremfor på begrensninger.
Hovedformålet med alle rehabiliterende intervensjoner er å bidra til normalisering av daglige aktiviteter i hjem og arbeid. Noen ganger gjennomføres de i samarbeid mellom pasienter og enkeltstående fagpersoner. Andre ganger er det i samarbeid med en fler- eller tverrfaglig sammensatte faggrupper og andre aktører som for eksempel arbeidsgivere og andre aktører som arbeids- og velferdsforvaltningen. Dette samarbeidet organiseres gjerne i form av en individuell plan med det formål å styrke og øke kreftoverleveres funksjonsevne på kortere og lengre sikt. Dette kapitlet gir en oversikt over disse prosessene og en del aktuelle problemstillinger og intervensjoner.
Sævar Berg Gudbergsson
Dette kapitlet gir en oversikt over flere trygde- og støtteordninger som kan være aktuelle under et livsløp etter kreftsykdom og behandling. Den enkeltes behov for bistand er som regel grunnlaget for eventuelle ytelser. Derfor er det ofte viktig at den enkelte kan beskrive sin endrede situasjon og funksjonsendring etter kreftsykdommen i forhold til tidligere så konkret som mulig.
Kreftoverlevere har ulike behov og ulik livssituasjon som konsekvens av sykdom og / eller behandling. De kan oppleve helserelaterte utgifter som de ikke hadde før sykdommen, men også medføre redusert inntekt ved bortfall av arbeidsinntekt over lengre tid. Derfor er det viktig å ha best mulig kjennskap til, og oversikt over de hjelpe- og bistandsmuligheter, relatert til helse og som administreres av Arbeids- og velferdsforvaltningen (NAV).
Dette kapitlet gir kjennskap til flere viktige sosiale støtteordninger som har grunnlag i lov om folketrygd og lov om arbeids- og velferdsforvaltningen.
Det gjennomgås flere sentrale støtteordninger relatert til sykdom og muligheter for tilrettelegging av arbeid ved redusert arbeidsevne. Det redegjøres for sykepengeordningen og ytelser etter avsluttet sykepengeperiode, som arbeidsavklaringspenger og uførepensjon ved varig nedsatt arbeidsevne. Det rettes fokus på muligheter for tilrettelegging av arbeidssituasjon, vurdering av arbeidsevnen og utarbeidelse av en aktivitetsplan ved redusert arbeidsevne i et samarbeid mellom arbeidsgiver og NAV. Kortfattet redegjøres også for endringene relatert til endret pensjonsordning, men også avtalefestet pensjon og alderspensjon.
Kapitlet presenterer også flere ytelser som er relatert til helse og redusert funksjonsevne. Her kan nevnes som eksempel grunn- og hjelpestønad og tekniske hjelpemidler.
Kapitlet avsluttes med kortfattet overblikk på sosiale tjenester og personlig økonomi ved sykdom og redusert helsetilstand.
Liv Eli Lundeby
Kreftforeningen er en landsdekkende, frivillig organisasjon innen kreftarbeidet i Norge og har over 111 000 medlemmer og omlag 17 000 frivillige. Kreftforeningen jobber for at færre skal få kreft, at flere skal overleve kreft, og at kreftrammede og pårørende skal ha best mulig livskvalitet. Kreftforeningen er en aktiv samfunnsaktør og bidrar til målrettet innsats innen forskning, omsorg, forebygging, informasjon, internasjonalt arbeid og politisk påvirkningsarbeid. Arbeidet er basert på innsamlede midler, testamentariske gaver og tippemidler. Kreftforeningen har hovedkontor i Oslo og distriktskontorer i syv byer og har totalt 170 ansatte.
Kreftforeningen tilbyr lokale møteplasser for kreftpasienter og/eller pårørende. Vardesentre er etablert på sykehus i samarbeid mellom Kreftforeningen og flere helseforetak og er et tilbud til kreftpasienter og pårørende, både de som er innlagt på sykehus, de som er til behandling, og andre pasienter og pårørende. Kreftforeningen finansierer også kreftkoordinatorer i 150 kommuner. Koordinatorene skal være til hjelp for å koordinere og tilrettelegge hverdagen for kreftsyke og pårørende på en best mulig måte. Kreftlinjen svarer på spørsmål og gir informasjon om kreft, senvirkninger av kreft, rettigheter eller muligheter og betjenes av sykepleiere, sosionomer og jurister. Kreftforeningen gir økonomisk støtte til kreftpasienter og pårørende. Pasienten må enten være under behandling, rehabilitering eller ha omfattende langtidsvirkninger av behandlingen og være økonomisk vanskeligstilt. På nettsidene www.kreftforeningen.no finner du til enhver tid oppdatert informasjon om Kreftforeningens tilbud.
Det er også 13 pasientforeninger som er tilsluttet Kreftforeningen. De har tilbud om faglige og sosiale samlinger, kurs og konferanser, gjerne målrettet inn mot spesielle behov for hver enkelt pasientgruppe. Likemannsarbeid er en av de viktigste oppgavene til pasientforeningene. Å snakke med en som har erfaring med å være kreftsyk eller med å være pårørende, kan gi håp og hjelp til å takle en krevende situasjon.